
1日は誰にとっても24時間。
社会に生きる私たちの体内時計を調節できるのは睡眠だけ。
正しい睡眠を、学校もメディアも教えない。
私にとっての正しい睡眠を知るために、睡眠外来を受診するという選択があります。

睡眠に関心のある皆さまへ
スリープクリニック・睡眠外来
本郷睡眠センター 心陽クリニック
人が社会で活躍するためには、健康な睡眠が必要です。
心陽の睡眠外来は、最先端の知見を得ながら、進化し続けます。
ユニバーサルなエビデンスとあなただけのライフストーリー、費用や受診頻度の社会的妥当性を組み合わせて、あなたの睡眠をアップデートし、寿命を10年以上伸ばしますので、ますます社会で活躍してください。
一般的な診療の流れ
01
問診【自覚的睡眠観・生活習慣・現病歴・既往歴・家族歴等】
命を削りたくて行動を選択する人はいませんが、無知や現状維持バイアスが間違ったライフスタイルを招くことは多いものです。改めてありのままの自分を見つめて、自分のためのオーダーメイドの睡眠診療をスタートさせましょう。問診によって、自費 or 保険、対面 or オンライン等、診療スタイルを提案します。


02
スリープテックで睡眠を可視化
ベッドや枕が変わるととたんに眠れなくなるのは当たり前のこと、だから、いつもの環境で、睡眠障害を診断する検査として国に認可された終夜睡眠ポリグラフィー検査による他覚検査を行います。睡眠中は意識がないので、客観的なデータでリアルな睡眠を観察し、自覚できない睡眠課題を明らかにします。
03
コンサルティング【次の行動を具体的に提案】
自覚症状と他覚所見をもとに、睡眠衛生を増進します。検査結果説明、睡眠衛生指導、CBT-I(不眠症認知行動療法)を行います。自覚症状と他覚検査の関係によって、それぞれの睡眠障害の特徴が評価できます。睡眠時無呼吸症候群には、体位療法、CPAP療法、OA療法、合併症の治療と生活習慣指導を開始します。

睡眠障害(睡眠外来対象疾患)

働く人の睡眠障害の中で、最も頻度が高いのは睡眠不足症候群でほとんど国民病、次いで社会的時差ボケ(Social Jet lug)です。医療機関で解決できる睡眠障害のうち、頻度が高いのは、睡眠時無呼吸症候群です。とはいえ、単一の睡眠課題だけで悩んでいたり、健康リスクが高まっていたりする方は、むしろまれです。「寝相がいい」【寝返りは睡眠中20~30回、1時間に3~4回が理想的で、睡眠時無呼吸症候群に仰向けは禁物です】や「寝付きがいい」【健康的な寝付きの時間は15分程度、秒で値落ちは睡眠不足症候群の症状です】など、誤解を受けやすい表現などについても解説します。
SAS:Sleep Apnea Syndrome(睡眠時無呼吸症候群)
【なぜSASを治療するのか】
健康な睡眠に対して、診療の対象となる睡眠障害のうち、最も頻度の高い疾病がSASです。
SASとは文字通り、眠っている間の呼吸が止まってしまう病気ですが、睡眠中の問題なので、自覚症状がないことが多いです。
SASを放置すると確実に、生物として致命的な2つの実害が進行します。
-
低酸素状態
酸素が不足し、二酸化炭素が過剰になり、循環器系に大きな負担がかかり続けることによる健康障害です。心血管(循環器)は、血圧、脈拍、血糖値や血中脂質などによって常にダメージを受けていて、もともとの血管の脆弱性が蓄積したダメージに耐えられなくなると破綻し、心臓発作や脳卒中などの心血管イベントが発生します。本来は血圧や脈拍が下がるはずの睡眠中、呼吸障害による酸素欠乏に血圧と脈拍を上げて対応する結果、睡眠中に血管にかかるストレスが心血管イベントのリスクを高めます。また、夜間の心血管ストレスを減らすため、心房からナトリウム利尿ペプチドというホルモンが分泌されることが、尿意で中途覚醒する原因です。 -
睡眠負債
疲労を回復し、記憶を定着し、認知機能を向上安定させる睡眠が不足し続けることによる認知機能低下を中心とする健康障害で、翌日の生産性低下に直結します。
ガス交換(酸素をとりこみ、二酸化炭素を排出すること)と睡眠は人間の最も本質的な生命活動です。ガス交換と睡眠をスキップして生命活動を維持することは不可能です。
SASの放置で犠牲にする2つの生命活動の重要性を考えれば、SAS治療で寿命が10年延伸する事実にも納得がいくでしょう。
だからこそ、ぜひ皆様にSASを治療していただきたいです。
SASの治療を強調する大きな理由は、治療によってSASによるリスクをゼロに近づけられ、副作用が少ないからです。リスクの明らかな疾患や病態は無数にありますが、発見したからといって解決できない疾患が少なくないのは、医師のジレンマです。
しかし、あらゆるリスクに直結し、他の多様なリスク要因を増大させるSASは簡単に治療可能で、全員に健康な人生を約束してくれるのだから、医師としてもやりがいがあります。
SASの治療を開始すると、多くの人々の表情が明るくなり、確実に若返ります。日中の眠気を自覚している人はむしろまれですが、熟睡してみてはじめて日中の処理能力の向上をまざまざと自覚するようです。減量や禁煙のきっかけにする方、難治性の生活習慣病か解決する方も多く、他の多くの健康リスクから卒業できます。
【SASの原因】
気道を取り囲む構造のうち、外周を形成する骨格に対して、舌などの軟部組織による内側の構造のボリュームが大きいことが原因です。睡眠時は横になるので、重力の影響でさらに気道が狭まります。肥満があると舌や頬の内側にも脂肪がつくため、SASの悪化の原因になります。また、ループゲインという呼吸生理上の特徴もSASの増悪因子です。他の多くの生活習慣病と同様、単一ではなく複合的な病因といえます。特にアジア人は、顔が扁平で顎が小さく歯列が不整なので、他の人種に比べて罹患リスクが高いです。
【SASのリスク因子】
SASの罹患リスクには、人種、肥満、ループゲインの他、高血圧、いびきなどが関連しますが、症候群という病名とは裏腹に、自覚症状が少ないのも特徴の一つです。睡眠中のいびきや無呼吸は、ベッドパートナーがいないと指摘されませんし、倦怠感や疲れやすさ、日中の眠気には慣れてしまいます。
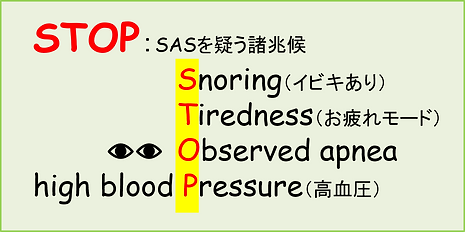
万能のリスクチェックは存在しませんが、国際的によく使われる簡便なチェックが「STOP」(図)です。医科や歯科の診察、産業医面談、保健指導などでご活用ください。
【SASの診断】
睡眠障害と交通安全の関係が深いので、国土交通省は職業運転手へのSASスクリーニングを推奨しています。しかし、スクリーニングはリスクの高い群を抽出するための検査なので、治療に進むには、再度検査を受けなければなりません。
確定診断にはAHIの数値が必要です。AHI(Apnea Hypopnea Index:無呼吸低呼吸指数)は、一晩の睡眠中の無呼吸・低呼吸イベントの発生回数を睡眠時間で割った、1時間あたりの平均値です。一般的な呼吸数は1時間で7~800回くらいです。
図のとおり、AHIが5以上でSASと診断されて、保険診療の対象になります。

AHIを算出するため、検査中の呼吸と睡眠の状態の両方をモニタリングできる「終夜睡眠ポリグラフィー検査」は保険診療の対象です(表:保険収載)。1の携帯用装置は呼吸の状態と酸素飽和度、いびきを測定します。一般的に呼吸は鼻につけた気流計で測ります。睡眠は脳波で定義されるので、3の精密検査では、前額部に複数の電極を貼って計測します。その他、体位、目の動き、筋緊張、胸部や腹部の動き、施設によっては心電図などを測定します。そのため入院して、かなりモニターだらけの検査をします(図)。


当院ではまず携帯用装置を用いたHSAT(簡易検査)をします。軽症の方にはOAを、重症の方にはCPAPを第一選択としてお勧めし、中等症の方は本人の治療意志や自覚症状に応じて次の行動を提案します。HSATのあと、自宅または入院で精密検査を受ける方もいます。
当院では、モニターだらけにならず、指サック型のモニターとリストバンド、胸元のチップだけで睡眠と覚醒だけでなく、睡眠のREMとNREM、NREM睡眠の深さ、体位(寝相)、無呼吸低呼吸イベントの頻度、いびきの頻度と大きさ、脈拍、酸素飽和度、自律神経活性を測定できるHSATを採用しています。くわしくはこちらのページをご覧ください。
もちろん、当院でも必要に応じて、在宅または入院精密検査をご案内します。順天堂医院と虎の門病院は、当院から直接、入院予約ができます。
【SASの治療】
SASの治療には、保険適用、自費診療、医療機関を介さずにちょっとした工夫でできることなど、たくさんの手段があります。検査の結果、「SASだけど治療はない」とか、「SASだけど手術しかない」とか、「SASだけど治療しないでいい」とか告げられた方が多いことに驚きますが、治療方法はあり、誰でも必ずSASによるリスクが低減できます。ほとんどの睡眠薬はリスクを増大します。
SASの治療には、OA(Oral Appliance、口腔内装置、マウスピース)療法、CPAP(Continuous Positive Airway Pressure、持続陽圧呼吸)療法、体位療法などがあります。どれも対症療法で、治療中は睡眠中の無呼吸低呼吸イベントの発生を抑え、SASによるリスクを低減しますが、治療をやめると元に戻ります。とはいえ、どの生活習慣病治療も、継続によって大きな健康障害のリスクを下げるという戦略で、その効果はしっかりと科学的に認められています。また、どれも物理的な治療なので、化学的な内服治療より副作用が少ないのも特徴です。
原因が骨格構造と軟部組織のアンバランスなので、根治するためには外科手術が必要ですが、必ずしも単一原因ではないので、手術の効果が不十分で、結果に満足がいかないことが多いです。手術そのもののリスクを考えると、あまりお勧めできません。
減量は軟部組織のボリュームダウンにつながるほか、SAS以外の症状軽減や健康増進に役立ちますし、多くの場合、AHIが低下しますが、治療が不要になるとは限りません。減量はお勧めですが、なかなか難しく、一朝一夕には結果が出ないので、減量目標達成までのリスクを低減するためにも、別の治療と同時に行いましょう。
最も簡単なのは、重力を味方につける体位療法です。多くの場合、仰向け(仰臥位)より横向き(側臥位)、うつぶせ(仰臥位)のAHIが小さいです。仰向けに寝るのが正しいと信じている方が意外に多いのですが、少なくともSASにとっては、横向きやうつ伏せが有利です。
OAは歯科で作成します。通い慣れたかかりつけの歯科医はもちろん、ご要望に応じて、ご希望の歯科医療機関につなぎます。
睡眠歯科リサーチセンター東京代表の葭澤先生や、『歯科医師のための睡眠時無呼吸治療』著者の宮地先生等の協力を得て、睡眠時無呼吸症候群の治療をこれから始める歯科医の先生方の支援も行っています。医科と歯科の診療をそれぞれ切り離すのではなく支え合って、多くの皆さんに真の健康的な生活をともに提供してまいりましょう。
【歯科医療機関のご案内】
ご紹介する歯科医療機関の一部です。心陽は、歯科医科連携のネットワークづくりを進めています。
歯科医療機関からのご連絡も、お待ちしております。
診療中の話題から、医科に気軽にご紹介ください。必ず誠意を持って対応し、フィードバックします。

